C Demain
Publié le 29 juin 2022Lecture 7 min
Le préconditionnement ischémique gastrique - Une approche pour diminuer le risque de fistule œsophagienne
Julien GHELFI, Christian SENGEL, service de radiologie, CHU Grenoble Alpes

La chirurgie d’œsophagectomie demeure la technique de référence pour une approche curative des cancers œsophagiens. Malgré les progrès techniques et l’amélioration de la prise en charge post-opératoire, le risque de fistule anastomotique varie entre 10 et 40 % (figure 1). Ces fistules sont responsables d’un temps d’hospitalisation prolongé(1), d’un risque de récidive tumorale plus élevé mais principalement d’une augmentation de la mortalité post-opératoire qui est estimée entre 5 et 12 % après œsophagectomie et pouvant monter à 35 % en cas de fistule anastomotique précoce(2).
Rationnel pour un préconditionnement ischémique gastrique
Les facteurs de risque de fistule ana-stomotique sont la malnutrition, la résection tumorale incomplète, l’anastomose haute en région cervicale et surtout l’ischémie du transplant gastrique. Lors de la chirurgie, l’artère gastrique gauche et les vaisseaux courts gastriques (± l’artère gastrique droite) sont ligaturés et la vascularisation du transplant gastrique n’est plus assurée que par l’artère gastro-épiploïque droite qui a besoin d’un temps d’adaptation avant de pouvoir assurer une vascularisation suffisante du transplant et de l’anastomose œsogastrique. Une baisse du débit sanguin de 73 % dans le transplant gastrique a d’ailleurs été constatée après ligature chirurgicale (AGG, AGD, vaisseaux courts gastriques)(3) avec un flux sanguin restauré après 3 semaines(4). Le principe du préconditionnement ischémique est d’exclure ces artères en amont de la chirurgie oncologique, pour permettre le développement rapide d’une arcade gastro-épiploïque droite afin d’améliorer ainsi la vascularisation postopératoire immédiate de l’anastomose œsogastrique et de prévenir une chute brutale de la perfusion gastrique en peropératoire.
Les différentes approches du préconditionnement ischémique
Approche chirurgicale
Elle consiste en une dévascularisation gastrique par laparoscopie. Les vaisseaux courts gastriques, l’artère gastrique gauche et la veine coronaire sont ligaturés. Elle peut permettre de réaliser un staging tumoral dans le même temps(5).
Approche endovasculaire
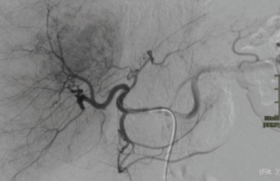
La technique est réalisée sous anesthésie locale lors d’une hospitalisation courte, ou même en ambulatoire. Une angiographie initiale dans le tronc cœliaque permet d’évaluer l’anatomie artérielle et de confirmer la présence de l’arcade gastro-épiploïque (figure 2). L’embolisation de l’artère splénique peut être réalisée à l’aide de plugs ou de coils. Le matériel d’embolisation est positionné en regard des principaux vaisseaux gastriques courts et l’embolisation peut donc nécessiter plusieurs plugs. L’embolisation de l’artère gastrique gauche est réalisée avant les premières branches de division afin de limiter le risque d’ischémie en supprimant des collatérales, soit à l’aide de coils, soit à l’aide d’un plug quand un cathéter 4 ou 5 Fr peut être monté dedans. L’embolisation de l’artère gastrique droite peut être réalisée soit de façon indirecte par accès depuis l’arcade de la petite courbure via l’artère gastrique gauche, soit de façon directe à l’aide de microcoils (figure 2). Le contrôle angiographique final confirme la seule perméabilité de l’artère gastro-épiploïque droite (figure 3). Une antalgie simple par paracétamol est suffisante dans les suites postopératoires.
Compte tenu du délai à attendre avant la chirurgie (idéalement au moins 3 semaines pour permettre un développement satisfaisant des collatérales par l’arcade gastro-épiploïque), un scanner de contrôle est à organiser avant l’opération, afin de réévaluer l’extension tumorale et permette également de rechercher des complications liées à l’embolisation (ex. : infarctus splénique)(6).
Choix de l’approche
Le choix entre la technique chirurgicale ou la technique endovasculaire de préconditionnement ischémique est débattu. La chirurgie reste plus invasive et la survenue d’adhérences rend plus difficile la chirurgie oncologique, et notamment la dissection postérieure et le curage ganglionnaire. La survenue d’adhérences limite également le délai entre le préconditionnement et la chirurgie oncologique, en général à moins de 2 semaines. À l’inverse, l’approche endovasculaire ne nécessite pas d’anesthésie générale et l’absence d’adhérences permet d’adapter au mieux le délai avec la chirurgie oncologique. Néanmoins l’exclusion des vaisseaux courts gastriques se fait par l’embolisation de l’artère splénique assez distale avec un risque d’infarctus splénique et de pancréatite qui n’est pas rapporté avec le préconditionnement ischémique chirurgical.
Préconditionnement ischémique gastrique – expérience grenobloise
Entre 2010 et 2021, 80 patients devant être opérés d’un cancer œsophagien ont bénéficié d’un préconditionnement ischémique gastrique par embolisation au CHU Grenoble Alpes. L’intervention comprenait l’embolisation de l’artère splénique en regard des vaisseaux courts gastriques, l’embolisation de l’artère gastrique gauche et celle de l’artère gastrique droite. Le succès technique était de 91,2 %. Sept patients (8,8 %) n’ont pas été opérés dans les suites en raison d’une progression tumorale locale ou métastatique entre l’embolisation et le scanner de contrôle avant chirurgie. Dans les suites opératoires, 7 fistules anastomotiques (9,6 %) ont été diagnostiquées et 2 abcès médiastinaux (2,8 %). La mortalité postopératoire était de 5,5 %.
Les principales complications étaient la survenue d’infarctus splénique chez 27 patients (33,8 %), donc un seul > 50 % de volume splénique, sans traduction clinique. Trois dissections artérielles (3,7 %) liées à des tentatives de cathétérisme de l’artère gastrique droite ont été rapportées, sans conséquence clinique. Un syndrome post-embolisation (douleurs et nausées résolutifs en quelques jours sous antalgie simple) est survenue chez 11 patients (13,8 %) et aucune pancréatite n’a été diagnostiquée.
Le retour de nos chirurgiens sur cette approche est plus que positif avec une sensation de meilleur aspect du transplant gastrique et une meilleure vascularisation du transplant gastrique lors de l’angiographie au vert d’indocyanine peropératoire (figure 4). Cette technique est entrée dans la pratique courante de notre centre.
Données de la littérature
Il n’existe malheureusement pas d’étude multicentrique randomisée validant le pré-conditionnement ischémique gastrique à l’heure actuelle. Une équipe espagnole a également rapporté son expérience sur 97 patients traités par préconditionnement ischémique gastrique endovasculaire avec un taux de fistules postopératoires évalué à 7 %(7), similaire à nos données locales. Une métaanalyse récente(8) regroupait 23 études de préconditionnement ischémique gastrique (chirurgical ou endovasculaire) pour un total de 2 203 patients. L’analyse a mis en évidence une diminution significative du taux de fistules anastomotiques chez les patients bénéficiant d’un préconditionnement ischémique par rapport aux patients ayant une œsophagectomie seule (OR = 0,67 ; IC 95 % : 0,46-0,97 ; p = 0,03), ainsi qu’une diminution du taux de sténose anastomotique (OR = 0,48 ; IC 95 % : 0,29-0,80; p = 0,005). Malgré une tendance, la survie globale n’était pas différente dans les deux groupes (OR = 0,54 ; IC 95 % : 0,29-1,02 ; p = 0,06). Si la mortalité ne diminue pas malgré une diminution du taux de fistules, c’est qu’il faut différencier la fistule légère se traitant de façon conservative (typiquement la fistule cervicale) de la fistule large médiastinale, avec un risque de médiastinite et donc de surmortalité.
Dans cette métaanalyse, le taux de fistule anastomotique n’était pas différent selon la technique de conditionnement (7,8 % en chirurgie et 6,8 % en endovasculaire). Le délai d’attente entre le préconditionnement ischémique et la chirurgie oncologique (avec un seuil à 7 jours dans cette métaanalyse) n’a pas mis en évidence de différence de fistule anastomotique (7,6 % vs 7,3 %) mais une augmentation du taux de sténose post-opératoire (5,6 % vs 1,2 %). En cas de ligature d’un seul vaisseau lors du préconditionnement, le taux de fistule augmentait par rapport au groupe de patients bénéficiant d’un préconditionnement sur plusieurs vaisseaux (9,5 % vs 5,8 %). En cas d’approche endovasculaire, l’embolisation de l’artère gastrique droite reste débattue et rallonge la procédure. Ce dernier résultat tend à aller vers l’embolisation de cette artère si la chirurgie oncologique l’exclut, ce qui n’est pas systématiquement le cas. La discussion en amont avec le chirurgien est donc primordiale. Même si les données sont très encourageantes concernant cette technique, de nombreuses questions restent en suspens notamment le délai optimal entre l’embolisation et la chirurgie oncologique, l’intérêt d’emboliser l’artère gastrique droite et la sélection des patients les plus à même de bénéficier d’une prévention de la fistule anastomotique.
Autres localisations possibles de préconditionnement ischémique
Préconditionnement ischémique avant chirurgie rectale
La fistule anastomotique est également une des complications les plus redoutées et une des causes majeures de mortalité post-opératoire dans les cancers du côlon, avec une incidence estimée à environ 13 %. L’ischémie de l’anastomose serait une des causes de la survenue de fistule en lien avec la ligature peropératoire de l’artère mésentérique inférieure. La baisse de la perfusion sur le versant colique de l’anastomose colorectale a été documentée depuis longtemps(9). Bien que moins riches que le réseau vasculaire gastroduodénal, les réseaux artériels mésentériques supérieur et inférieur sont anastomosés par l’arcade bordante et notamment l’arcade de Riolan. On constate régulièrement une arcade hypertrophique en cas de sténose artérielle mésentérique ostiale chronique pour qu’une des deux artères reprennent en charge le réseau en aval de la sténose. Partant de ce constat, le principe de préconditionnement ischémique rectal a été récemment rapporté par l’équipe nîmoise en embolisant l’artère mésentérique inférieure (AMI) 3 semaines avant la chirurgie oncologique(10). Lors de la chirurgie, la baisse de la perfusion colique au moment du clampage de l’AMI était significativement moins élevée dans le groupe ayant bénéficié d’un préconditionnement ischémique par rapport au groupe contrôle (p = 0,032). Sur les 5 patients traités par embolisation, aucune complication grave n’a été rapportée. Des études sur de plus grandes cohortes vont débuter afin de valider le profil sécuritaire de cette approche avant d’envisager un essai contrôlé multicentrique.
Préconditionnement ischémique mammaire avant chirurgie de reconstruction mammaire
Une des techniques de reconstruction mammaire chirurgicale utilise un lambeau de paroi abdominale tunnelisé jusqu’au niveau thoracique pour reconstruire le sein (lambeau TRAM pour « transverse rectus abdominis musculcutaneous »). Ces lambeaux sont vascularisés par les artères épigastriques supérieure et inférieure, et l’embolisation préopératoire de l’artère épigastrique inférieure permettrait de développer des collatérales entre les deux territoires. Il a été montré que cette embolisation techniquement facile à réaliser et à très faible risque permettait de diminuer la survenue de complications ischémiques des lambeaux(11,12).
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :