Technologie
Publié le 29 juin 2024Lecture 9 min
Cryothérapie des lésions hépatiques primitives et secondaires - Quand y penser ? Comment procéder ?
Gilles PIANA, Louis THIERY, Michael DASSA, Nassima DAIDJ, Jean IZAARYENE, Institut Paoli-Calmettes, service de radiologie interventionnelle, Marseille
Les ablations percutanées de tumeurs hépatiques primitives ou secondaires sont des traitements utilisés quotidiennement en oncologie. L’ablation tumorale percutanée guidée par imagerie est une technique alternative en plein essor pour les patients qui ne sont pas candidats à la chirurgie(1,2). En outre, l’efficacité de l’ablation par radiofréquence (RFA) s’est avérée comparable à celle de la métastasectomie chirurgicale pour le traitement des métastases hépatiques du cancer colorectal(3). À l’heure où plusieurs techniques d’ablation thermiques sont largement utilisées, comme la radiofréquence (RFA) ou le micro-ondes hépatique (MWA), avec un succès technique et une efficacité sur la tumeur indéniable ; on peut se demander, dès lors, si la cryothérapie, méthode bien établie dans l’ablation pulmonaire ou bien rénale, pourrait présenter de réels avantages ou intérêts dans certaines situations comparativement aux techniques « par le chaud » plus « traditionnelles » ?
Quelles indications ?
Récemment, deux études ont démontré l’efficacité et la sécurité du traitement par cryothérapie hépatique percutanée guidée par imagerie sans antécédent de procédure biliodigestive(4,5), respectivement sur 299 tumeurs chez 186 patients et 443 tumeurs chez 212 patients.
Le traitement par micro-ondes hépatique (MWA) est actuellement la plus utilisée dans le cadre des ablations hépatiques, notamment de par sa facilité d’utilisation, son efficacité, sa durée de traitement relativement limitée et son plus faible « heat sink effect » que la radiofréquence (RFA).
Nous proposons dans notre centre, depuis plusieurs années, pour certaines indications et patients sélectionnés, un traitement thermo-ablatif par cryothérapie : pour qui ? pourquoi ?
Antécédent de procédure biliodigestive
La sécurité et l’efficacité des techniques d’ablation percutanée thermo-ablatives ont déjà été démontrées(6-9), celles-ci sont cependant associées à diverses complications qui peuvent atteindre jusqu’à 10 % des procédures (n = 37/350 séances) selon De Baère et coll.(10). Parmi ces complications, l’abcédation hépatique demeure une affection rare mais grave(11), avec des incidences rapportées allant de 0,3 à 2,0 %(10) dans la population globale des patients traités par ablations thermiques du foie.
Concernant les patients présentant des antécédents de procédure biliodigestive, cette incidence peut atteindre 40 à 50 % des procédures (n = 4/9 patients)(12,13), voire plus selon certains auteurs(14). Par conséquent, les recommandations concernant le traitement des tumeurs hépatiques par RFA ou par MWA chez les patients présentant une anastomose biliodigestive suggèrent qu’il s’agit d’une contre-indication relative(15). Bien que le mécanisme de formation d’abcès hépatique après ablation thermique ne soit pas encore totalement élucidé, on sait que les procédures mettant en communication les voies biliaires et le tractus gastro-intestinal supérieur sont associées à une contamination bactérienne rétrograde chronique des voies biliaires chez 90 % des patients(16).
Le même mécanisme a été rapporté avec d’autres types de destruction locale tumorale comme l’injection percutanée d’éthanol mais également après chimio-embolisation intra-artérielle. Toutes ces procédures de destruction aboutissent à un tissu nécrotique qui reste généralement aseptique, mais qui peut s’infecter secondairement en présence de voies biliaires contaminées(17). Ces interventions « à risque » comprennent notamment : l’anastomose biliodigestive, la mise en place d’une endoprothèse biliaire et les antécédents de procédure par sphinctérotomie endoscopique.
Cette contamination chronique est généralement asymptomatique, mais la lésion causée par ces techniques d’ablation « hyperthermiques » pourrait favoriser un processus impliquant des germes d’origine digestive au sein de la zone de nécrose de coagulation, provoquant ainsi la formation d’un abcès.
Nous avons réalisé, au sein de notre centre (Institut Paoli-Calmettes, Marseille), entre août 2017 et novembre 2023, une étude incluant tous les patients aux antécédents de procédure biliodigestive traités par cryothérapie hépatique pour des tumeurs primitives ou secondaires* (figure 1).
*Étude en cours de publication.
Figure 1. Flow chart.
Les complications, le succès technique, l’efficacité et la progression tumorale locale ont été évalués rétrospectivement. Quinze patients (12 anastomoses biliodigestives, 1 endoprothèse biliaire, 2 sphinctérotomies biliaires) ont été traités, incluant 30 procédures par cryothérapie guidées par tomodensitométrie, pour 36 tumeurs hépatiques (28 métastases, 7 hépatocarcinomes, 1 cholangiocarcinome). Le diamètre tumoral moyen était de 19 mm.
Une antibiothérapie prophylactique de 7 jours était prescrite après chaque intervention (cf. Schéma antibiotique ci-dessous).
Les patients ont été évalués en postopératoire immédiat et à J1 avant leur sortie de l’hôpital. Le suivi comprenait un examen clinique et une IRM hépatique à 1 mois après le geste. Par la suite, un examen clinique et une IRM hépatique ont été réalisés tous les 3 mois pendant les 2 premières années, puis tous les 6 mois les années suivantes.
Nous avons recueilli des données à long terme avec un suivi moyen de plus de 20 mois.
Chez ces patients, la cryothérapie était réalisable et efficace avec un taux de réussite technique de 93,3 %, un traitement local complet de 92,9 % à 3 mois, mais également bien tolérée sans que les patients ne souffrent de complications de grade 2 ou 3 (selon la classification CTCAE [Common Terminology Criteria for Adverse Events] version 4).
Aucun abcès du foie n’est survenu (tableau 1).
Dans cette étude monocentrique, la cryothérapie hépatique percutanée intéressant des tumeurs hépatiques chez des patients aux antécédents de procédure biliodigestive s’est avérée sûre, faisable et efficace.
Localisations sous-capsulaire, sous-diaphragmatique et périvésiculaire
Certaines caractéristiques intrinsèques de la cryothérapie sont bien établies, notamment, sa capacité à respecter, à l’échelle microscopique, les structures matricielles collagéniques. À l’échelle macroscopique, elle présente l’avantage d’obtenir un bon contrôle visuel lors de la formation du glaçon (visibilité en temps réel de la formation de l’« ice-ball » sous scanner). Elle peut être réalisée malgré la présence d’un stimulateur cardiaque, dont la présence contre-indique la réalisation d’une radiofréquence.
De plus, la procédure est connue pour être moins douloureuse (meilleure protection des structures collagéniques et de la peau) et pourrait être un avantage pour traiter des lésions de grande taille(18). C’est pourquoi, nous proposons, en fonction de la situation du patient, de la tumeur et de sa localisation, un geste par cryothérapie ; notamment pour les localisations sous-diaphragmatiques, afin d’éviter la réalisation d’une hydrodissection dans certains cas complexes déterminés. Ces difficultés de protection peuvent s’expliquer anatomiquement (cas au contact de la zone hépatique non péritonéalisée ou « area nuda ») ou de par les antécédents d’ablation/chirurgicaux du patient (ascite artificielle devenant complexe de par la présence d’adhérences et d’interfaces réalisant un aspect « cloisonné » de l’espace intrapéritonéal périhépatique). Les localisations sous-capsulaires peuvent également être des indications intéressantes du fait du caractère moins douloureux de la cryothérapie sur ces zones voisines de l’environnement innervé capsulaire hépatique, évitant, par ailleurs, la mise en œuvre d’une protection locale par hydrodissection.
Le suivi visuel sous imagerie de la progression du glaçon au sein du liquide d’hydrodissection du lit vésiculaire s’est avéré utile dans des cas d’ablation situés non loin de la vésicule biliaire, dans un but de protection de cette dernière.
Cependant, la cryothérapie comporte certaines limites : la multiplicité des aiguilles et donc des ponctions, la nécessité d’une balistique encadrée (parallélisme des aiguilles), le temps de traitement, qui induisent donc un allongement des procédures, ainsi qu’un risque théorique plus élevé de complications hémorragiques. Le risque de « cryochoc », notion décrite par quelques publications, peu nombreuses, relativement anciennes, majoritairement dans des études chirurgicales, correspondant à la survenue d’un syndrome de défaillance multiviscérale associé à une coagulopathie majeure suite à une thermoablation hépatique par cryothérapie, n’est jamais survenu dans les deux séries de cas sus-citées (respectivement 299 et 433 tumeurs)(4,5), ainsi que depuis 2017 au sein de notre centre (185 tumeurs traitées, cf. Flow chart).
En pratique
Procédure
Les procédures peuvent être réalisées sous sédation ou anesthésie générale en fonction de la durée prévisionnelle de la procédure, de l’âge du patient et des éventuelles contre-indications à l’anesthésie générale. La méthode de guidage par scanner (CT) sans ou avec produit de contraste iodé afin d’identifier les contours de la tumeur, de prédire les marges nécessaires, les structures à risque et planifier la trajectoire, semble être la plus adéquate pour la mise en place des aiguilles d’après un parallélisme et un écartement optimal selon les recommandations du constructeur.
Une hydrodissection peut être éventuellement réalisée, en injectant du produit de contraste iodé dilué à 2 % dans du sérum physiologique, à l’aide, par exemple, d’une aiguille 22G entre la tumeur et la structure à risque, telle que le tube digestif. Le nombre et le type de « cryosondes » sont choisis pour obtenir un espacement optimal de 15 mm entre chacune d’elles, et pour obtenir une marge en périphérie de la tumeur d’au minimum 5 à 10 mm.
En cas de sédation, la peau et les tissus mous sous-jacents doivent faire l’objet d’une anesthésie à l’aide de lidocaïne concentrée à 1 %.
Les modèles d’aiguilles de cryothérapie IceSphere CX (1,5 mm, Boston Scientific) ou IceRod CX (1,5 mm, Boston Scientific) semblent être suffisantes et adaptées aux différents cas traités.
Pour tous les patients, on effectue un double cycle de congélation de 10 minutes, espacé par un cycle de décongélation passive de 7 minutes et d’un cycle de décongélation active de 3 minutes.
Pendant la procédure, une surveillance par imagerie CT sans contraste peut être recommandée toutes les 3 à 5 minutes pour surveiller la croissance de l’« ice-ball », bien visible dès le premier cycle de congélation, afin de pouvoir évaluer relativement régulièrement les marges d’ablation et éviter les structures vulnérables à risque.
Si l’« ice-ball » ne couvre pas la tumeur après un second cycle de congélation, les aiguilles peuvent être repositionnées afin d’obtenir les marges souhaitées.
Un scanner est réalisé juste après le retrait des sondes, afin d’identifier d’éventuelles complications (hématome parenchymateux, sous-capsulaire, etc.).
Traitement antibiotique prophylactique
Conformément à notre protocole local, établi en collaboration avec le service d’hépatogastroentérologie et d’infectiologie, aucun antibiotique n’est prescrit avant l’intervention.
Concernant les interventions chez des patients aux antécédents de procédure biliodigestive, toutes les interventions sont suivies d’un traitement antibiotique prophylactique de 7 jours après l’intervention, consistant en une dose orale biquotidienne d’amoxicilline/acide clavulanique 500 mg/62,5 mg + métronidazole 500 mg ou d’amoxicilline/acide clavulanique 500 mg/62,5 mg ou de ciprofloxacine 500 mg + métronidazole 500 mg.
Auparavant, Odisio et coll. ont suggéré qu’un traitement antibiotique prophylactique agressif était bien toléré et pourrait prévenir la formation d’abcès hépatique après ablation du foie chez des patients ayant subi une hépatico-jéjunostomie antérieure(19). Ces résultats ont permis à la Society of Interventional Radiology, à la Cardiovascular and Interventional Radiological Society of Europe et à l’Association canadienne de radiologie interventionnelle (recommandation IIb)(20) de recommander une antibioprophylaxie selon un schéma « à très large spectre », en particulier chez les patients à haut risque (par exemple : antécédents d’anastomose biliaire-digestive, cirrhose ou diabète). Elias et coll.(21) ont analysé une cohorte de 574 patients traités par ablation thermique pour des lésions hépatiques sur une période de 8 ans. Ils ont constaté que parmi les 9 patients qui avaient des antécédents d’anastomose biliodigestive, 4 (44 %) ont développé un abcès sur le site de l’ablation, et ce, malgré l’administration de divers schémas antibiotiques prophylactiques.
Notre étude n’a révélé aucun abcès selon un protocole d’antibiothérapie court et simplifié, permettant ainsi de limiter l’émergence de germes résistants.
Nos résultats suggèrent, de surcroît, que l’utilisation de la cryothérapie pourrait permettre la prescription d’une antibiothérapie prophylactique moins agressive et plus limitée dans le temps.
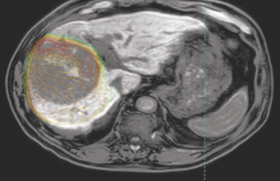
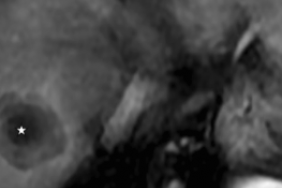
Figure 2. Patient de 82 ans ayant présenté un antécédent de sphinctérotomie endoscopique en raison d’une pathologie d’origine lithiasique. Découverte d’un nodule de CHC du segment VIII sur foie cirrhotique. A. IRM axiale T1 FAT SAT avec injection de gadolinium. Nodule hypervasculaire de 22 mm du segment VIII, caractéristique de CHC. B. Reconstructions TDM en peropératoire. Positionnement de 3 aiguilles de cryothérapie (IceRod) afin de couvrir l’ensemble de la lésion. Réalisation technique satisfaisante et suites postinterventionnelles simples. C. IRM axiale T1 FAT SAT avec injection de gadolinium, 1 mois après l’intervention. Zone d’ablation satisfaisante sans signe de résidu tumoral. D. IRM coronale T2, 3 mois après l’intervention. Zone d’ablation satisfaisante, sans argument en faveur d’un reliquat tumoral local ou d’une récidive. Pas de signe clinique ou en imagerie en faveur d’une complication infectieuse intrahépatique (abcès, etc.).
CONCLUSION
La cryothérapie (Boston Scientific) vient donc s’ajouter à l’arsenal thérapeutique en vigueur des techniques d’ablation hépatique percutanée « traditionnelles » comme la RFA ou le MWA, notamment pour certaines indications pour lesquelles elle présente un réel intérêt :
• pour les patients aux antécédents de procédure biliodigestive (anastomose bilio- digestive, prothèse biliaire et sphinctérotomie endoscopique). En effet, l’association d’une cryothérapie à une antibiothérapie prophylactique simplifiée pourrait être une alternative sûre et efficace, sans risque accru d’abcès hépatique ;
• pour les localisations sous-capsulaires, sous-diaphragmatiques et périvésiculaires, notamment lorsqu’une dissection semble moins aisée (zones voisines de « l’area nuda », pour des patients aux antécédents d’ablation/chirurgicaux hépatiques permettant plus difficilement la réalisation d’une ascite artificielle).
Elle présente également d’autre avantages, non négligeables, comme :
- le suivi de la zone d’ablation en perprocédure (formation de l’« ice-ball ») qui permet de mieux évaluer les marges et éviter les structures à risque,
- son caractère moins douloureux en peropératoire (procédures réalisées sous sédation) mais également en postopératoire.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :