Éditorial
Publié le 12 déc 2023Lecture 14 min
Embolisation portale : preuves et controverses
Maxime RONOT*,**, Alice KEDRA***, Lambros TSELIKAS****,*****,******
Les néoplasies hépatiques, primitives et secondaires, ont une incidence en constante augmentation. La résection chirurgicale est l’un des principaux traitements à intention curative. La complication la plus redoutée est l’insuffisance hépatocellulaire, à l’origine d’une importante morbi-mortalité postopératoire(1). Le principal facteur de risque de l’insuffisance hépatocellulaire posthépatectomie est la présence d’un volume du futur foie restant (FFR) trop faible, ne pouvant pas assurer une fonction suffisante(2).
L’embolisation portale, décrite pour la première fois en 1984 par l’équipe de Maakuchi, est une technique de radiologie interventionnelle dont le but est de prévenir la survenue de l’insuffisance hépatocellulaire posthépatectomie(3). Le rationnel de l’embolisation portale est d’occlure les branches portales de la portion de foie qui va être réséquée afin d’entraîner une redistribution du flux porte exclusivement vers le futur foie restant (FFR). Il en résulte une atrophie du parenchyme embolisé et une augmentation du volume et de la fonction du FFR.
L'objectif de cet article est de discuter de l'embolisation portale, de sa justification, des considérations techniques principales, des preuves disponibles et des complications. Les controverses et questions ouvertes actuelles seront également abordées.
Rationnel et indications
La défaillance hépatique postopératoire est une complication grave survenant après une hépatectomie majeure. Elle est associée à une morbidité et une mortalité élevées. L’embolisation préopératoire de la veine porte peut être proposée en tant que procédure de modulation du volume chez les patients présentant un futur foie restant insuffisant, à la fois pour augmenter le nombre de candidats à la résection chirurgicale et pour prévenir les complications postopératoires des patients réséqués. L’occlusion des branches portales de la portion de foie qui va être réséquée entraîne une redistribution du flux porte exclusivement vers le FFR. Il en résulte une atrophie du parenchyme embolisé en raison de l’apoptose des hépatocytes et d’une dilatation sinusoïdale. A contrario, les cellules du FFR entrent dans une intense activité mitotique quelques jours après l’embolisation portale, maximale à la 2e ou 3e semaine postembolisation, à l’origine d’une augmentation du volume et de la fonction du FFR(4).
Les mécanismes cellulaires et biomoléculaires de la régénération hépatique ont été étudiés essentiellement sur modèles murins ou in vivo après hépatectomie élargie. De nombreuses voies moléculaires sont impliquées, comme le facteur de nécrose tumorale (TNFα), l’interleukine (IL-6) produite par les cellules de Kupffer, le facteur de croissance hépatocytaire (HGF) produit par les cellules stellaires, le facteur de croissance endothélial vasculaire (VEGF) et le facteur de croissance dérivé des plaquettes (PDGF). Il semblerait cependant que les mécanismes de régénération suite à une embolisation portale soient différents de ceux observés après une hépatectomie : les taux de TNFα et IL-6 retrouvés après embolisation portale sont inférieurs, avec une sécrétion retardée(5). D’autres protéines, comme la heat shock protein 70 (HSp70) impliquée dans les mécanismes de réparation cellulaire, seraient sécrétées de façon plus importante par le parenchyme hépatique non embolisé, suggérant l’existence de mécanismes pro-inflammatoires à l’origine d’une croissance du foie restant(6). Cependant, l’origine des mécanismes de régénération hépatique est imparfaitement comprise, puisqu’on ne sait pas s’ils sont induits par le stress vasculaire lié à la redistribution portale brutale ou par l’inflammation périportale dans le foie embolisé.
L’indication clinique principale de l’embolisation portale est l’hépatectomie majeure chez les patients atteints de lésions malignes du foie et ayant un FFR insuffisant (figure). L’embolisation portale est généralement indiquée lorsque le FFR est ≤ 20-25 % dans un foie sain, ≤ 30-35 % chez les patients atteints de maladies hépatiques chroniques mais sans cirrhose (stéatose hépatique non alcoolique, stéatohépatite ou lésions associées à la chimiothérapie, cholangite) ou une fonction hépatique réduite, et ≤ 40 % en cas de cirrhose(6).
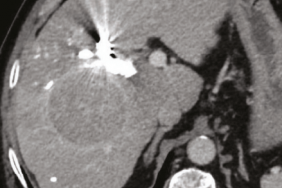
Figure 1. Homme de 66 ans atteint d'une cirrhose secondaire à une hépatopathie dysmétabolique compliquée d'un carcinome hépatocellulaire. A : le scanner préopératoire montre un carcinome hépatocellulaire de 6 cm. Le volume du futur foie restant était estimé à 27 %. B : l'angiographie montre une portographie droite après abord ipsilatérale de la veine porte. L'embolisation a été réalisée avec un mélange de N-butyle cyanoacrylate et de lipiodol. Une petite branche antérieure a été embolisée par coïls pour éviter la migration du matériel d'embolisation (C). L’imagerie pas CBCT après embolisation montre le matériel d’embolisation dans la veine porte droite. D : le scanner réalisé 6 semaines après l'embolisation montre une hypertrophie relative du foie gauche. Le volume du futur foie restant est passé à 41 %. Le patient a pu avoir une hépatectomie droite, les suites ont été simples.
Considérations techniques
La technique de cette intervention a été largement décrite dans des études antérieures(7,8). Dans l’ensemble, le taux de succès technique rapporté se situe entre 80 et 100 %(9). En bref, l’embolisation portale peut être réalisée par une approche transhépatique ou ipsilatérale, via le foie futur réséqué(8). Des approches veineuses trans-spléniques, voire transiléocolique ont été décrites. Le choix de l’approche dépend de l’anatomie des patients et de la préférence du radiologue, ainsi que des risques potentiels de lésion du FFR en cas d’approche controlatérale. De nombreux agents emboliques peuvent être utilisés. Leur effet sur l’hypertrophie du FFR est discuté ci-dessous.
Bien qu’un drainage biliaire puisse être nécessaire chez les patients atteints d’ictère obstructif et de tumeurs hépatobiliaires nécessitant une embolisation portale préopératoire, il n’existe pas de recommandations claires dans la littérature en faveur d’un drainage biliaire préopératoire systématique chez ces patients. Une étude a montré que le l’hypertrophie était significativement plus élevée lorsqu’un drainage sélectif du FFR était effectué, comparé à un drainage du foie entier(10). Une récente métaanalyse a montré que le drainage du FFR est toutefois désormais devenu une pratique acceptée(11) car l’ictère obstructif diminue l’hypertrophie compensatrice du foie. Néanmoins, chez les patients chez qui un drainage du FFR est réalisé mais chez qui un ictère ou une cholangite persiste, il n’a pas été démontré qu’un drainage supplémentaire du foie futur réséqué améliorait la croissance du FFR après embolisation portale(12).
Résultats et preuves disponibles
L’embolisation portale peut induire une hypertrophie du FFR de l’ordre de 35 à 50 %, sans différence significative des taux d’hypertrophie, de morbidité ou de mortalité par rapport à une ligature de la veine porte(13). Toutefois, l’embolisation portale est le traitement de choix chez les patients qui ne nécessitent pas une hépatectomie en deux temps. Le taux d’hypertrophie du FFR est plus faible que celui observé lors des procédures de partition hépatique associée à une ligature de la veine porte avant une hépatectomie en deux temps (ALPPS) (+ 48-90 % entre les étapes 1 et 2)(14-16). Dans ce dernier cas, la transsection parenchymateuse et la ligature de la veine hépatique induisent une hypertrophie plus marquée du FFR(14-16). L’ALPPS est également associée à un taux plus élevé de réalisation de la deuxième étape d’hépatectomie par rapport à une hépatectomie en deux temps classique avec embolisation portale ou ligature veineuse. Cependant, l’ALPPS est clairement associée à une morbidité et une mortalité périprocédurales significativement plus élevées(17). Par conséquent, l’ALPPS ne devrait être envisagée que comme une option alternative lors du premier temps chirurgical chez des patients nécessitant une hépatectomie en deux temps classique avec résection associée de lésions dans le FFR, ou encore chez des patients nécessitant une hépatectomie en un temps mais ayant une hypertrophie insuffisante du FFR après embolisation portale. Les interventions de déprivation veineuses hépatiques discutées plus bas rendent toutefois le recours théorique à l’ALPPS plus anecdotique.
La résection chirurgicale à visée curative est réalisée chez 67 à 90 % des patients après une embolisation portale préopératoire(18-21). Ceci est un point important car les patients qui ont une embolisation portale préopératoire, suivie d’une hépatectomie étendue ont un meilleur pronostic que ceux qui ne sont pas réséqués(21). Les causes de non-résection sont principalement dues à la progression tumorale et moins souvent à une hypertrophie insuffisante du FFR.
L’embolisation portale peut être associée à des traitements intra-artériels (comme la chimioembolisation transartérielle hépatique) pour obtenir un meilleur contrôle préopératoire de la maladie et réduire le risque de progression tumorale. Bien que l’occlusion concomitante du flux artériel et du flux portal puisse augmenter la morbidité des patients, plusieurs études rétrospectives ont suggéré que la réalisation d’un chimioembolisation et d’une embolisation portale de manière séquentielle entraînait un taux plus élevé de nécrose tumorale, une hypertrophie accrue du FFR et une survie sans récidive plus longue chez les patients atteints d’un carcinome hépato cellulaire par rapport à une embolisation portale seule(19,22-24). Dans une étude récente, la radioembolisation à l’yttrium-90 (selon une approche de lobectomie radique) a été proposée comme une alternative à l’embolisation portale chez les patients atteints d’un carcinome hépatocellulaire, entraînant une meilleure hypertrophie et un meilleur contrôle tumoral(25), mais sans augmentation du taux de résection. De plus, une série de cas contrôles a montré que la radioembolisation induisait une hypertrophie du FFR plus faible par rapport à l’embolisation portale chez les patients atteints de métastases colorectales(26).
Complications
Des complications graves liées à l’intervention ont été rapportées chez 3 à 16 % des patients après une embolisation portale(11,18,27,28). Une thrombose de la veine porte proximale ou controlatérale à l’embolisation, et la migration du matériel d’embolisation dans les branches portes du FFR sont les complications les plus graves, et peuvent compromettre l’hypertrophie du FFR et la chirurgie secondaire(28). D’autres complications mineures comprennent des abcès (surtout en présence de conduits biliaires intrahépatiques dilatés), des bilomes, des hématomes et, beaucoup plus rarement, une insuffisance hépatique(28).
Controverses
Agents d’embolisation
Il n’existe pas de consensus quant au meilleur agent d’embolisation pour l’hypertrophie du FFR. Plusieurs agents d’embolisation ont été utilisés, notamment le N-butyle cyanoacrylate (NBCA), des microparticules, de la gélatine résorbable (sous différentes formes), les coïls, l’éthanol, les plugs en nitinol, ou une combinaison de ces matériaux.
Dans la pratique clinique, le choix de l’agent d’embolisation est principalement basé sur l’expérience des opérateurs, la disponibilité et le coût. Il existe très peu de comparaisons rétrospectives entre les agents d’embolisation, et certains résultats sont contradictoires(29,30). Dans l’étude de Jaberi et coll.(31), le NBCA associé à un plug vasculaire de type Amplatzer® entraînait un taux plus élevé d’hypertrophie du FFR que l’alcool polyvinylique (PVA) et les coïls, bien qu’aucune différence n’ait été observée dans les résultats chirurgicaux ou le taux de complications. Dans une analyse rétrospective, Sugawara et coll.(32) ont rapporté que l’embolisation portale avec de l’éthanol augmentait significativement le volume du foie non embolisé par rapport au NBCA, mais une récente revue systématique a conclu que le NBCA fournissait une hypertrophie du FFR plus importante, sans différence dans le taux de complications(33). Un essai randomisé contrôlé récent a montré que l’embolisation portale avec du NCBA plus de l’huile iodée (type lipiodol) entraînait une hypertrophie plus rapide et plus importante du FFR que l’embolisation portale avec des particules de PVA associée à des coïls (57 % contre 37 %, respectivement, à 28 jours ; p < 0,001)(34). Selon de Baere et coll., cela serait dû à une plus grande fibrose et inflammation périportale induite par le NCBA, et donc à une plus grande régénération du foie controlatéral(35). Tsoumakidou et coll. ont quant à eux décrit une prolifération plus importante des hépatocytes et des cellules de Kupffer dans un groupe de cochons embolisés par le NBCA comparativement à un groupe embolisé par des particules d’acrylate de sodium-alcool vinylique(36). Cependant, dans l’essai randomisé cité ci-dessus, l’utilisation de NCBA n’était pas associée à un taux significativement plus élevé de résection chirurgicale (80 % contre 77 %, respectivement ; p = 0,75) ni à de meilleurs résultats postopératoires (insuffisance hépatique à 13 % contre 27 %, respectivement ; p = 0,27)(34).
Facteurs affectant la régénération hépatique
Une hypertrophie insuffisante du FFR, qui se produit chez 10 à 20 % des patients, est une cause majeure de nonrésécabilité après embolisation portale et donc de drop-out du projet thérapeutique. Alors que l’hypertrophie se produit à un rythme plus lent dans les foies fibrotiques ou cirrhotiques, on considère que le taux d’hypertrophie du FFR n’est pas significativement affecté par la qualité du parenchyme hépatique. Toutefois, notons que l’état du parenchyme hépatique sous-jacent a donné lieu à des controverses sur les capacités régénératives du foie : van Lienden et coll.(37) ont montré qu’il existe une moindre hypertrophie du FFR chez les patients présentant une cirrhose sous-jacente, alors que Dhaliwal et coll. n’ont pas mis en évidence de différence significative entre les patients ayant un foie sous-jacent sain et ceux présentant une cirrhose(38).
Il a été suggéré que plusieurs autres facteurs pourraient entraver la régénération hépatique et l’hypertrophie du FFR(39). En particulier, l’effet potentiellement délétère de la chimiothérapie néoadjuvante sur l’hypertrophie du FFR reste flou. Elle induirait une moindre hypertrophie du FFR selon de Baere et coll.(35), mais ceci n’a pas été confirmé par Fischer et coll. qui ont mis en évidence une croissance du FFR égale à 24 % chez les sujets ayant eu une chimiothérapie néoadjuvante, contre 22 % chez les sujets n’ayant pas eu de chimiothérapie néoadjuvante (p > 0,99)(40). Selon Downing et coll., la présence d’une hyperbilirubinémie > 3 mg/dL ou une thrombopénie < 100 000 plaquettes/dL seraient des facteurs prédictifs de faible hypertrophie du FFR(41). La présence d’une sarcopénie serait également un facteur limitant l’hypertrophie du FFR(42). Enfin, étant donné le rôle que peut jouer l’angiogenèse dans la régénération hépatique, certains auteurs ont suggéré un effet péjoratif des thérapies antiangiogéniques. Dans une étude rétrospective, les taux d’hypertrophie à 4 semaines étaient comparables chez les patients avec et sans bévacizumab(43), tandis qu’une autre étude(44) a montré que le taux était plus faible chez les patients traités avec bévacizumab par rapport à la chimiothérapie sans bévacizumab.
Embolisation associée des veines hépatiques – « privation veineuse »
L’embolisation des veines hépatiques, réalisée soit ultérieurement, soit simultanément (également connue sous le nom de déprivation veineuse hépatique, ou d’embolisation portohépatique radiologique simultanée [RASPE]) à l’embolisation portale, est une stratégie visant à augmenter davantage l’hypertrophie parenchymateuse chez les patients présentant un FFR insuffisant(45,46). Des études rétrospectives ont rapporté que l’embolisation combinée des veines porte et hépatiques entraîne une hypertrophie plus importante par rapport à l’embolisation portale seule(46-49). Dans la métaanalyse d’Esposito et coll.(50), l’augmentation du FFR était de 33 à 63 % et était significativement plus élevée lorsque l’embolisation des veines hépatiques et l’embolisation portale étaient réalisées simultanément, plutôt que séquentiellement (54 % vs 44 % ; p = 0,008). La valeur ajoutée de l’embolisation des veines hépatiques droite et moyenne par rapport à la seule veine hépatique droite en plus de l’embolisation portale doit encore être évaluée. Une hypertrophie substantielle du segment IV peut être observée lorsque la veine hépatique droite est ciblée. Cela pourrait être un obstacle chez les patients nécessitant une hépatectomie droite étendue au segment IV. Dans ce cas, l’embolisation des veines hépatiques droite et moyenne ou de la veine hépatique moyenne seule en association avec l’embolisation portale du segment 4 peut être envisagée(51-52). Malgré des résultats prometteurs, des résultats d’essais randomisés contrôlés sont attendus (par exemple l’essai de phase II randomisé HyperLiv01, NCT : NCT03841305). Les deux approches doivent être comparées, et la valeur surajoutée de l’embolisation combinée évaluée par la suite au sein de grandes cohortes(53). Enfin, les variations de la fonction hépatique devraient être également évaluées, car la fonction du FFR peut connaître des améliorations plus importantes et plus rapides que son volume(54,55).
Embolisation du segment IV
L’embolisation portale peut intéresser le segment IV chez les patients avant une hépatectomie droite étendue au segment IV. L’avantage principal de ce type d’embolisation est une hypertrophie significativement plus élevée du segment latéral gauche par rapport à une embolisation portale droite seule(56,57). L’embolisation du segment IV est techniquement difficile en raison du risque de reflux non souhaité de matériel embolique et de l’occlusion accidentelle des branches de la veine porte gauche, ce qui peut affecter l’hypertrophie du FFR. Cela explique pourquoi la plupart des embolisations du segment IV sont réalisées avec des coïls. Il n’existe pas d’études comparant les taux de résection chez les patients ayant une embolisation portale étendue au segment IV ou non(56,57). De plus, l’influence sur l’amélioration des complications postopératoires ou la survie n’ont pas été clairement évaluées(58). Dans l’étude de Hammond et coll.(59), la survie postopératoire ne différait toutefois pas entre les patients avec et sans embolisation étendue au segment IV.
Croissance tumorale induite par l’embolisation portale
La progression tumorale est une préoccupation majeure après embolisation portale, et a été rapportée comme la principale cause d’abandon du projet chirurgical (environ les deux tiers des patients non réséqués après embolisation)(30,60,61). Les preuves de l’effet de l’embolisation portale sur la croissance tumorale sont contradictoires, et les effets possibles sur les tumeurs dans le foie embolisé et non embolisé doivent être considérés séparément. Plusieurs études ont rapporté une augmentation de la croissance tumorale dans le foie embolisé, et les mécanismes possibles d’une telle croissance sont encore en cours d’investigation(62). Simoneau et coll.(63) ont observé un taux élevé de progression tumorale et une augmentation du volume tumoral après embolisation portale chez 77 % des patients atteints de métastases hépatiques colorectales traités avec une chimiothérapie ± bévacizumab. Chez les patients atteints de carcinome hépatocellulaire, Loveday et coll.(61) ont signalé une augmentation du volume tumoral chez 25 patients sur 31, entraînant un changement de plan de traitement chez environ un quart d’entre eux. Plusieurs éléments physiopathologiques ont été évoqués pour expliquer ce phénomène. D’une part, comme nous l’avons vu précédemment, l’embolisation portale induit la sécrétion de nombreux facteurs de croissance (TNF , HGF, VEGF, etc.), qui peuvent également accélérer la croissance des cellules tumorales(64). D’autre part, il existe dans les suites de l’embolisation une hypoxie cellulaire à l’origine d’une apoptose des hépatocytes du foie embolisé, alors que les cellules tumorales tolèrent beaucoup mieux l’hypoxie. Au contraire, l’hypoxie peut provoquer une modification du phénotype cellulaire et le rendre plus agressif, et donc potentiellement métastatique(65). De plus, l’embolisation portale est à l’origine d’une compensation par augmentation du flux artériel hépatique. Comme les tumeurs hépatiques et, en particulier le carcinome hépatocellulaire, ont une vascularisation essentiellement artérielle, il peut en résulter une croissance des lésions tumorales. Notons cependant que l’effet de la progression tumorale après embolisation portale sur le pronostic à long terme des patients fait l’objet de débats. Dans une étude récente, la progression de la maladie après embolisation portale n’avait pas d’incidence sur la survie globale à long terme des patients atteints de carcinome hépatocellulaire, même si l’augmentation de la charge tumorale était associée à une survie sans maladie significativement plus courte(66). Dans les métastases hépatiques d’origine colorectale, une métaanalyse(67) a conclu que l’embolisation portale n’avait pas d’effet négatif sur la survie sans progression ou la survie globale. Heinrich et coll. ont par ailleurs montré en 2006 que l’embolisation portale n’a pas d’influence sur les métastases extrahépatiques, suggérant que les facteurs de croissance produits dans les suites de l’embolisation ont un effet uniquement local(68).
La croissance tumorale dans le lobe non embolisé est plus préoccupante car elle pourrait empêcher la chirurgie à visée curative et influencer le pronostic du patient, en particulier en cas d’apparition de nouvelles lésions. Chez les patients atteints de tumeurs bilobaires, des études rétrospectives n’ont toutefois montré aucune différence dans le taux de progression tumorale dans les foies embolisés et non embolisés(69,70).
Des études ont examiné l’effet de la chimiothérapie sur la progression tumorale après une embolisation portale. La proportion de résection hépatique était comparable chez les patients avec et sans chimiothérapie, mais le groupe embolisation portale avec chimiothérapie avait un taux de progression plus faible (18,9 % vs 34,2 % ; p = 0,03) et une meilleure survie à 5 ans (49 % vs 24 % ; p = 0,006)(4).
*Service de radiologie, hôpital Beaujon, APHP Nord, Clichy ;
**Université Paris Cité, Inserm UMR 1149, CRI, Paris ;
***Service de radiologie, hôpital Saint-Louis, APHP Nord, Clichy ;
****Service d’anesthésie, chirurgie et radiologie interventionnelle, Gustave-Roussy, Villejuif ;
*****Biotheris, CIC 1428 Inserm, Gustave-Roussy, Villejuif ;
******Université Paris-Saclay, Saint-Aubin
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :





